Загальна інформація
Сайт Моя Аптека є сучасною інформаційно-довідниковою платформою, яка допомагає знайти і порівняти ціни на будь-які товари аптечного асортименту в аптеках України. Це найпростіший спосіб підібрати ліки за найнижчою ціною в найближчій до Вас аптеці і заощадити до 20-30% на деяких покупках.
Переглядайте актуальні ціни та наявність необхідного товару в будь-якій аптеці на карті в онлайн форматі, бронюйте його всього в кілька кроків і забирайте в зручний час у зазначеній аптеці.
-
Як забронювати ліки на сайті Моя Аптека?
Оформити резерв на необхідний товар можна за допомогою зеленої кнопки із позначкою кошика «Забронювати» на сторінці товару, на карті або прямо з каталогу.
-
Чи можна отримати знижку при резервуванні?
Так! Наш сервіс дає можливість економити до 30% вартості від фактичної ціни в аптеці на ті товари, на які передбачена знижка. Сума знижки вказується при оформленні броні.
-
Як оплатити і отримати своє замовлення?
Оплата і отримання товару здійснюється тільки в аптеці за адресою, який був обраний при бронюванні товару. Моя Аптека дає можливість кожному економити гроші і час на покупці ліків.
Сайт mypharmacy.com.ua не надає послуг по доставці/відправленні товарів
Економте до 30% при бронюванні товарів в аптеках.
Клексан розчин д/ін., 10 000 анти-ха мо/мл по 0,8 мл (8000 анти-ха мо) у шпр.-доз. №2
Наявність у 372 аптеках
Аптеки на мапіОсновна інформація
тромболітична терапія і профілактика
анестезіологія, інтенсивна терапія
Ін’єкції
рецептурний
Інструкція для Клексан розчин д/ін., 10 000 анти-ха мо/мл по 0,8 мл (8000 анти-ха мо) у шпр.-доз. №2
- Склад
- Показання
- Протипоказання
- Спосіб застосування та дози
- Побічні реакції
- Передозування
- Застосування у період вагітності або годування груддю
- Умови зберігання
- Реєстраційні данні
Склад
діюча речовина: еноксапарин;
1 мл розчину містить 10 000 анти-Ха МО еквівалентно 100 мг еноксапарину натрію;
6000 анти-Ха МО/0,6 мл еквівалентно 60 мг еноксапарину натрію;
8000 анти-Ха МО/0,8 мл еквівалентно 80 мг еноксапарину натрію;
допоміжна речовина: вода для ін’єкцій.
Лікарська форма
Розчин для ін`єкцій.
Фармакотерапевтична група
Антитромботичні засоби. Група гепарину.
Код АТС В01А В05.
Фармакологічні властивості
Фармакодинаміка.
Еноксапарин є низькомолекулярним гепарином, у якого антитромботична та антикоагулянтна активність стандартного гепарину не пов’язані між собою. Йому властиве більш високе співвідношення анти-Ха до анти-ІІа (антитромбінової) активності. Для еноксапарину співвідношення цих двох видів активності становить 3,6.
Як і для стандартного гепарину, анти-Ха та анти-ІІа активність еноксапарину обумовлена його впливом на антитромбін.
У профілактичних дозах він не чинить значної дії на АЧТЧ.
На піку активності лікувальних доз АЧТЧ може бути в 1,5-2,2 раза більше контрольного часу. Це подовження вказує на залишкову антитромбінову дію.
Лікування гострого інфаркту міокарда з підйомом сегмента ST у комбінації з тромболітичним засобом у хворих, у яких проводиться подальша коронарна ангіопластика, а також у хворих, яким ця процедура не проводиться. У великому багатоцентровому клінічному дослідженні 20479 хворих із гострим інфарктом міокарда з підйомом сегмента ST, після того, як вони отримали фібринолітичну терапію, були рандомізовано розподілені на групи для отримання або еноксапарину у вигляді болюсної внутрішньовенної ін’єкції 3000 анти-Ха МО, слідом за якою негайно підшкірно вводилася доза 100 анти-Ха МО/кг, потім проводилися підшкірні ін’єкції по 100 анти-Ха МО/кг кожні 12 годин, або для введення внутрішньовенного нефракціонованого гепарину у вигляді болюсної ін’єкції 60 МО/кг (максимум 4000 МО/кг) з наступною постійною інфузією в дозі, що була скоригована залежно від показника активованого часткового тромбопластинового часу. Підшкірні ін’єкції еноксапарину проводили до виписки зі стаціонару або не більше 8 годин (у 75 % випадків – не менше 6 днів). Половині хворих, які отримували гепарин, препарат вводили не менше 48 годин (у 89,5 % випадків ≥ 36 годин). Усі хворі також отримували аспірин протягом не менше 30 днів. Дозу еноксапарину для хворих віком ≥ 75 років відкоригували: 75 МО/кг у вигляді підшкірної ін’єкції кожні 12 годин без початкової болюсної внутрішньовенної ін’єкції.
У ході дослідження 4716 (23%) хворим була проведена коронарна ангіопластика на тлі антитромботичної терапії із застосуванням замаскованих досліджуваних препаратів. Хворі не отримували додаткові дози, якщо з моменту останньої підшкірної ін’єкції еноксапарину до роздування балона пройшло менше 8 годин, або ж отримували болюсну внутрішньовенну ін’єкцію еноксапарину у дозі 30 анти-Ха МО/кг, якщо з моменту останньої підшкірної ін’єкції еноксапарину до роздування балона пройшло більше 8 годин.
Еноксапарин дозволив значно зменшити частоту подій, які відповідають первинним кінцевим точкам (комбінована кінцева точка, що включає в себе рецидив інфаркту міокарда та летальність з будь-якої причини, які мали місце протягом 30-денного періоду спостереження після включення у дослідження: 9,9% у групі еноксапарину порівняно з 12,0 % у групі нефракціонованого гепарину (зниження відносного ризику – 17 % (р<0,001)). Частота рецидиву інфаркту міокарда була значно нижча в групі еноксапарину (3,4 % порівняно з 5 %, р<0,001, зниження відносного ризику – 3 1%). Летальність була нижча у групі еноксапарину, однак різниця між групами не була статистично достовірною (6,9 % порівняно з 7,5 %, р=0,11).
Перевага еноксапарину з точки зору первинної кінцевої точки показника була беззастережною незалежно від підгрупи (вік, стать, локалізація інфаркту міокарда, діабет або інфаркт міокарда в анамнезі, тип призначеного тромболітика та проміжок часу між появою перших клінічних ознак та початком лікування).
Еноксапарин продемонстрував значну перевагу, порівняно з нефракціонованим гепарином, з точки зору первинного критерію ефективності як у хворих, що перенесли коронарну ангіопластику в 30-денний період після включення у дослідження (10,8 % порівняно з 13,9 %, 23 % зниження відносного ризику), так і у хворих, яким коронарна ангіопластика не проводилася (9,7 % порівняно з 11,4 %, на 15 % зниження відносного ризику).
Частота виникнення масивних кровотеч до 30-го дня була достовірно вищою в групі еноксапарину (2,1 %) порівняно з групою гепарину (1,4 %). Частота шлунково-кишкових кровотеч була вища у групі еноксапарину (0,5 %), ніж у групі гепарину (0,1 %), тоді як частота внутрішньочерепних крововиливів в обох групах була однаковою (0,8 % у випадку еноксапарину порівняно з 0,7 % у випадку гепарину).
Аналіз комбінованих критеріїв, за допомогою яких визначали клінічну користь, показав статистично значущу перевагу (р<0,0001) еноксапарину над нефракціонованим гепарином: зниження відносного ризику на 14 % на користь еноксапарину (11 % порівняно з 12,8 %) для комбінованих критеріїв, що складалися зі летальності, рецидиву, інфаркту міокарда та тяжкої кровотечі (критерії ТІМІ) до 30-го дня, і 17 % (10,1 % порівняно з 12,2 %) для комбінованих критеріїв, що складалися зі летальності, рецидиву інфаркту міокарда та внутрішньочерепного крововиливу до 30-го дня.
Через 12 місяців періоду спостереження визначено зниження відносного ризику комбінованої кінцевої точки (повторне виникнення інфаркту міокарда та смерть з будь-якої з причини) на користь еноксапарину на 8% (95% ДІ: 2-14%).
Фармакокінетика. Фармакокінетичні показники еноксапарину оцінювали на підставі тривалості анти-Ха та анти-ІІа активності у плазмі при рекомендованих дозах (валідовані амідолітичні методи) після одноразового та повторного підшкірного введення і після одноразової внутрішньовенної ін’єкції.
Біодоступність. Еноксапарин, що вводиться підшкірно, швидко і майже повністю всмоктується (приблизно 100 %). Максимальна активність у плазмі крові спостерігається через 3-4 години після введення. Така максимальна активність (що виражена у анти-Ха МО) становить 0,18±0,04 (після 2000 анти-Ха МО), 0,43±0,11 (після 4000 анти-Ха МО) при профілактичному лікуванні та 1,01±0,14 (після 10000 анти-Ха МО) при лікувальній терапії.
Болюсна внутрішньовенна ін’єкція 3000 анти-Ха МО з подальшими підшкірними ін’єкціями по 100 анти-Ха МО/кг кожні 12 годин призводить до досягнення першого максимального рівня концентрації антифактора Ха, що становить 1,16 МО/мл (n=16), та середнього показника площі під фармакокінетичною кривою, що відповідає 88 % рівноважного рівня. Рівноважний стан досягається на другий день лікування.
У межах рекомендованих доз фармакокінетика еноксапарину є лінійною. Внутрішньоіндивідуальна та міжіндивідуальна варіабельність низька. Після повторних підшкірних введень здоровим добровольцям 4000 анти-Ха МО 1 раз на добу рівноважний стан досягається на 2-й день, при цьому середня активність еноксапарину приблизно на 15 % вища, ніж після одноразової дози. Рівень активності еноксапарину у рівноважному стані можна передбачити за фармакокінетикою одноразової дози. Після багаторазового підшкірного введення по 100 анти-Ха МО/кг 2 рази на добу рівноважний стан досягається на 3-4-й день, середній показник площі під фармакокінетичною кривою приблизно на 65 % вище, ніж після одноразової дози, а максимальний та мінімальний рівні анти-Ха активності становлять 1,2 та 0,52 анти-Ха МО/мл відповідно. Виходячи з фармакокінетики еноксапарину натрію, ця різниця, що спостерігається для рівноважного стану, є передбачуваною і знаходиться у межах терапевтичного інтервалу. Анти-ІІа активність у плазмі крові після підшкірного введення приблизно в 10 разів нижча за анти-Ха активність. Середня максимальна анти-ІІа активність спостерігається приблизно через 3-4 години після підшкірної ін’єкції і досягає 0,13 анти-ІІа МО/мл при повторних введеннях дози 100 анти-Ха МО/кг 2 рази на добу.
Фармакокінетичної взаємодії між еноксапарином та тромболітичним засобом при одночасному введенні не спостерігалося.
Розподіл. Об’єм розподілу анти-Ха активності еноксапарину становить близько 5 літрів і є наближеним до об’єму крові.
Метаболізм. Еноксапарин метаболізується переважно у печінці (десульфатизація, деполімеризація).
Виведення. Після підшкірного введення період напіввиведення анти-Ха активності у низькомолекулярних гепаринів вищий, ніж у нефракціонованих гепаринів.
Еноксапарину властиве монофазне виведення з періодом напіввиведення близько 4 годин після підшкірного введення одноразової дози і близько 7 годин після введення повторних доз.
У низькомолекулярного гепарину анти-ІІа активність у плазмі знижується швидше, ніж анти-Ха активність.
Еноксапарин та його метаболіти виводяться нирками (ненасичуваний механізм) і через жовчовивідні шляхи.
Нирковий кліренс фрагментів, що мають анти-Ха активність, становить близько 10 % від введеної дози, а загальна ниркова екскреція активних та неактивних речовин – 40 % дози.
Групи високого ризику: пацієнти літнього віку. Виведення уповільнене через фізіологічно знижену функцію нирок у цій групі. Ця зміна не впливає на дозування та режим введення при профілактичній терапії, якщо ниркова функція у таких хворих залишається у прийнятних межах, тобто коли вона лише трохи знижена.
Перед початком лікування НМГ у хворих старше 75 років необхідно систематично оцінювати функції нирок за формулою Кокрофта (див. розділ «Запобіжні заходи при застосуванні»).
Хворі з легкою або помірною нирковою недостатністю (кліренс креатиніну >30 мл/хв):
у певних випадках може бути корисним вести спостереження за активністю циркулюючого анти-Ха фактора для запобігання передозування, якщо еноксапарин застосовується з лікувальною метою (див. розділ «Особливості застосування»).
Основні фізико-хімічні властивості
прозорий, безбарвний або блідо-жовтий розчин.
Показання
Лікування діагностованого тромбозу глибоких вен, що супроводжується тромбоемболією легеневої артерії або без неї та не має тяжких клінічних симптомів, за винятком тромбоемболії легеневої артерії, яка вимагає лікування тромболітичним засобом або хірургічного втручання;
Лікування нестабільної стенокардії та гострого інфаркту міокарда без зубця Q у комбінації з ацетилсаліциловою кислотою;
Лікування гострого інфаркту міокарда з підйомом/елевацією сегмента ST у комбінації з тромболітичним засобом у хворих, до яких можливе подальше застосування коронарної ангіопластики, а також без неї.
Протипоказання
Підвищена чутливість до еноксапарину, гепарину або до його похідних, у тому числі до інших НМГ.
Наявність в анамнезі тяжкої гепариніндукованої тромбоцитопенії (ГІТ) типу ІІ, що була спричинена нефракціонованим гепарином або низькомолекулярним гепарином
(див. розділ «Особливості застосування»).
Кровотеча (або схильність до кровотечі), пов’язана з порушенням гемостазу (можливим винятком із цього протипоказання може бути дисеміноване внутрішньосудинне згортання крові, якщо воно не пов’язане з гепаринотерапією (див. розділ «Особливості застосування»).
Органічні ураження, які зумовлюють схильність до кровотечі.
Активна клінічно значуща кровотеча.
Внутрішньомозковий крововилив.
Активна виразка шлунка або дванадцятипалої кишки.
Через відсутність відповідних даних препарат не застосовувати хворим із тяжкою нирковою недостатністю (кліренс креатиніну, розрахований за формулою Кокрофта, становить 30 мл/хв), за винятком пацієнтів, що перебувають на діалізі. Хворим з тяжкою нирковою недостатністю слід призначати нефракціонований гепарин.
Для проведення розрахунку за формулою Кокрофта необхідно мати дані останнього вимірювання маси тіла хворого (див. розділ «Особливості застосування»).
Хворим, що перебувають на лікуванні НМГ (низькомолекулярним гепаринами), у жодному разі не можна проводити спінальну або епідуральну анестезію.
Дитячий вік.
Не рекомендується застосовувати цей препарат у наступних випадках:
При гострому обширному ішемічному інсульті головного мозку з/без втрати свідомості. Якщо інсульт спричинено емболією, у перші 72 години після інсульту еноксапарин застосовувати не можна.
Ефективність лікувальних доз НМГ все ще не визначено, незалежно від причини, обширності ураження або тяжкості клінічних проявів інфаркту головного мозку.
При гострому інфекційному ендокардиті (крім деяких захворювань серця, спричинених емболією).
При нирковій недостатності легкого або помірного ступеня тяжкості (кліренс креатиніну 30-60 мл/хв).
Крім того, цей препарат загалом не рекомендується призначати у комбінації з такими засобами (див. розділ «Взаємодія з іншими лікарськими засобами та інші види взаємодій»):
1. Ацетилсаліцилова кислота у знеболювальних, жарознижувальних та протизапальних дозах.
2. Нестероїдні протизапальні препарати (НПЗП) (системне застосування).
3. Декстран 40 (парентеральне застосування).
Діти
Через відсутність відповідних даних не рекомендується застосовувати НМГ у педіатричній практиці.
Особливості застосування
Препарат не дозволяється вводити внутрішньом`язово.
Хоча концентрації різних низькомолекулярних гепаринів визначаються в міжнародних одиницях (МО) анти-Ха активності, їх ефективність визначається не тільки за їх анти-Ха активністю. Небезпечно заміняти один режим дозування НМГ на інший, оскільки кожний режим було обґрунтовано специфічними клінічними дослідженнями. Отже, при застосуванні кожного препарату слід дотримуватися особливої обережності та виконувати спеціальні інструкції щодо застосування.
Запобіжні заходи при застосуванні.
Ризик виникнення кровотечі. Необхідно дотримуватись рекомендованих режимів дозування (дози та тривалість лікування). Невиконання цих рекомендацій може спричинити розвиток кровотечі, зокрема у хворих з груп підвищеного ризику (хворі літнього віку, з нирковою недостатністю та ін.).
Випадки тяжких кровотеч були зареєстровані у хворих літнього віку, зокрема через зниження функції нирок, що виникає з віком; у хворих з нирковою недостатністю; у хворих з масою тіла нижче 40 кг; при лікуванні, тривалість якого перевищила рекомендовану середню тривалість 10 днів; при недотриманні терапевтичних рекомендацій (зокрема тих, що стосуються тривалості лікування та корегування дози відповідно до маси тіла при лікуванні); при одночасному застосуванні з препаратами, які підвищують ризик розвитку кровотечі (див. розділ «Взаємодія з іншими лікарськими засобами та інші види взаємодій»).
У будь-якому випадку хворі літнього віку та/або хворі з нирковою недостатністю, а також хворі, лікування яких триває більше 10 днів, повинні знаходитись під спеціальним наглядом.
В окремих випадках кількісне визначення анти-Ха активності може бути корисним для виявлення накопичування препарату (див. розділ «Особливості застосування»).
Ризик гепариніндукованої тромбоцитопенії (ГІТ). При розвитку у хворого, який отримує НМГ (у лікувальних або профілактичних дозах) таких тромболітичних ускладнень, як:
- загострення тромбозу, лікування якого проводиться;
- флебіт;
- емболія легенів;
- гостра ішемія нижніх кінцівок;
- інфаркт міокарда або інсульт;
завжди слід припускати можливість розвитку ГІТ та терміново визначати рівень тромбоцитів (див. розділ «Особливості застосування»).
Механічні протези клапанів серця. Застосування еноксапарину для профілактики тромбоемболічних ускладнень у пацієнтів з механічними протезами клапанів серця окремо не вивчалось. Однак декілька окремих випадків тромбозу було зареєстровано у хворих з механічними протезами клапанів серця, які отримували еноксапарин для профілактики тромбоемболічних ускладнень.
Вагітність. У ході клінічного дослідження з участю вагітних жінок з механічними протезами клапанів серця, які отримували 100 анти-Ха МО еноксапарину/кг два рази на добу для зменшення ризику тромбоемболічних ускладнень, у двох з восьми вагітних розвився тромбоз, що спричинив обструкцію клапана, яка призвела до загибелі жінки та плода. Більше того, окремі випадки тромбозу у вагітних жінок з механічними протезами клапанів серця, які отримували еноксапарин для профілактики тромбоемболічних ускладнень, було зареєстровано під час післяреєстраційного нагляду за препаратом. Отже, у таких хворих ризик тромбоемболічних ускладнень підвищений.
Застереження при застосуванні.
Кровотеча. Як і при застосуванні усіх інших антикоагулянтів, можливе виникнення кровотечі (див. розділ «Побічні реакції»). При розвитку кровотечі слід визначити її причину та призначити відповідне лікування.
Функція нирок. Перш ніж розпочати лікування низькомолекулярним гепарином, слід оцінити ниркову функцію, зокрема у хворих віком 75 років або старше, шляхом визначення кліренсу креатиніну (Клкр) за формулою Кокрофта, використовуючи дані останнього вимірювання маси тіла:
- для хворих чоловічої статі: Клкр = (140-вік) х маса тіла/ (0,814 х креатинін у сироватці), де вік виражено в роках, маса – в кілограмах, а креатинін у сироватці крові – в мкмоль/л;
- для жінок цю формулу корегують шляхом множення результату на 0,85.
Якщо сироватковий креатинін виражено в мг/мл, показник слід помножити на коефіцієнт 8,8.
Застосування лікувальних доз НМГ хворим з діагностовано тяжкою нирковою недостатністю (кліренс креатиніну − приблизно 30 мл/хв) протипоказане (див. розділ «Протипоказання»).
Лабораторні показники.
Контроль рівня тромбоцитів і ризик гепариніндукованої тромбоцитопенії (наприклад ГІТ ІІ типу). НМГ можуть індукувати розвиток ГІТ II типу – серйозної імуноопосередкованої тромбоцитопенії, яка може спричинити артеріальні або венозні тромбоемболічні події, що можуть бути небезпечними для життя або погіршувати функціональний прогноз для пацієнта (див. розділ «Побічні реакції»). Для своєчасного виявлення ГІТ за пацієнтами необхідно здійснювати контроль у такому порядку:
Пацієнти, що перенесли оперативне втручання або нещодавно отримали травму (протягом 3 місяців). Незалежно від того, призначається препарат з метою лікування чи профілактики, в усіх пацієнтів необхідне систематичне виконання лабораторних досліджень, оскільки частота ГІТ становить > 0,1 % або навіть > 1 % у хірургії та травматології. Ці дослідження мають включати визначення вмісту тромбоцитів:
- перед призначенням лікування НМГ або не пізніше ніж через 24 годин після початку терапії препаратом;
- потім двічі на тиждень протягом 1 місяця (період підвищеного ризику);
- потім 1 раз на тиждень до припинення лікування у разі тривалого лікування.
Пацієнти з іншими станами, відмінними від оперативного втручання або нещодавньої травми (протягом 3 місяців). Незалежно від того, призначається препарат для лікувальної або профілактичної терапії, необхідне систематичне виконання лабораторних досліджень згідно із тими ж принципами, що застосовуються в хірургії і травматології (див. вище), у пацієнтів:
- які раніше отримували нефракціонований гепарин (НФГ) або НМГ в останні 6 місяців, враховуючи, що частота ГІТ становить > 0,1% або навіть > 1 %;
- які мають значущі супутні захворювання, враховуючи потенційну тяжкість ГІТ у таких пацієнтів.
У інших випадках з огляду на більш низьку частоту розвитку ГІТ (< 0,1 %) контроль вмісту тромбоцитів може бути обмежений такими заходами:
- контроль вмісту тромбоцитів на початку лікування або не пізніше ніж через 24 години після початку лікування;
- контроль вмісту тромбоцитів за наявності клінічної симптоматики, що може вказувати на ГІТ (будь-який новий епізод артеріальної та/або венозної тромбоемболії, будь-яке болісне ураження шкіри в місці ін’єкції, будь-які алергічні або анафілактичні симптоми на тлі лікування). Пацієнта необхідно поінформувати про можливість виникнення таких симптомів і про потребу повідомлення про них лікарю.
Слід припустити виникнення ГІТ, якщо вміст тромбоцитів нижче 150 000/мм3 (або 1509/л) та/або якщо спостерігається відносне зменшення кількості тромбоцитів на 30-50 % порівняно з попереднім визначенням вмісту тромбоцитів. ГІТ розвивається переважно через 5-21 день після початку лікування гепарином (з максимальною частотою розвитку приблизно через 10 днів). Однак у пацієнтів із ГІТ в анамнезі це ускладнення може виникнути значно раніше. Також повідомлялося про окремі випадки його розвитку після 21 дня лікування. У зв’язку з цим слід докладати систематичних зусиль для виявлення пацієнтів з таким анамнезом шляхом детального опитування перед початком лікування. В усіх випадках виникнення ГІТ є невідкладним станом і вимагає консультації зі спеціалістом. Будь-яке значне зменшення вмісту тромбоцитів (на 30-50 % порівняно із вихідними показниками) є попереджувальним сигналом, навіть якщо показники не досягли критичного рівня. Якщо спостерігається зниження вмісту тромбоцитів, то в усіх випадках необхідно вжити таких заходів:
1. Негайно визначити вміст тромбоцитів для підтвердження отриманих результатів.
2. Відмінити терапію гепарином, якщо цей аналіз підтверджує зниження вмісту тромбоцитів або навіть вказує на його посилення та якщо іншої очевидної причини цього не виявлено. Для проведення in vitro тесту на агрегацію тромбоцитів та імунологічного дослідження зразок необхідно помістити у пробірку з цитратним розчином. Однак за таких умов негайні заходи, яких необхідно вжити, не повинні ґрунтуватися на результатах in vitro тесту на агрегацію тромбоцитів або імунологічного дослідження, оскільки існує лише декілька спеціалізованих лабораторій, які можуть проводити такі тести у звичному порядку, а їх результати можна отримати, в найкращому разі, лише через декілька годин. Проте такі дослідження є необхідними, тому вони можуть допомогти діагностувати це ускладнення, оскільки ризик виникнення тромбозу при продовженні лікування гепарином у таких випадках є дуже високим.
3. Проводити профілактику або лікування тромботичних ускладнень, пов’язаних з ГІТ. Якщо продовження антикоагулянтної терапії є дуже важливим, гепарин слід замінити антитромботичним засобом, що належить до іншої групи препаратів, наприклад натрію данапароїдом або лепірудином, та який призначають у лікувальних чи профілактичних дозах індивідуально для кожного пацієнта. Заміну пероральними антикоагулянтами можна проводити тільки після того, як вміст тромбоцитів повернеться до норми, оскільки існує ризик загострення тромбозу при застосуванні пероральних антикоагулянтів.
Заміна гепарину пероральними антикоагулянтами. Слід посилити клінічний нагляд та підвищити частоту виконання лабораторних аналізів (протромбіновий час, що виражений як міжнародне нормалізоване співвідношення (МНС)) для контролю за дією пероральних антикоагулянтів.
У зв’язку з існуванням періоду, який передує розвитку максимального ефекту перорального антикоагулянту, лікування гепарином потрібно проводити постійною дозою протягом часу, достатнього для підтримання МНС у бажаному для цього терапевтичного показання інтервалі між двома послідовними аналізами.
Моніторинг анти-Ха активності. Оскільки більшість клінічних досліджень, які продемонстрували ефективність НМГ, були проведені із застосуванням дози, розрахованої виходячи з маси тіла хворого, без спеціального лабораторного контролю, необхідність проведення лабораторних аналізів для визначення ефективності лікування НМГ не встановлена. Однак у певних клінічних ситуаціях, які часто супроводжуються ризиком передозування, лабораторні аналізи, а саме: моніторинг анти-Ха активності, може бути корисним для попередження ризику виникнення кровотечі.
Такі ситуації переважно стосуються лікувальних показань до застосування НМГ і пов’язані з дозами, що призначаються хворим:
- з легкою та помірною нирковою недостатністю (кліренс креатиніну 30-60 мл/хв за формулою Кокрофта). Оскільки на відміну від стандартного нефракціонованого гепарину НМГ виводиться переважно нирками, то будь-яка ниркова недостатність може стати причиною виникнення відносного передозування. Тяжка ниркова недостатність є протипоказанням до застосування НМГ у лікувальних дозах (див. розділ «Протипоказання»);
- із надзвичайно великою або малою масою тіла (схуднення або навіть кахексія, ожиріння);
- із кровотечею нез’ясованої етіології.
Навпаки, проведення лабораторного моніторингу не рекомендується у випадку застосування профілактичних доз, якщо лікування НМГ проводиться відповідно до терапевтичних рекомендацій (зокрема щодо тривалості лікування), а також під час гемодіалізу.
Для виявлення можливої кумуляції гепарину після повторного введення рекомендується, при необхідності, брати кров на аналіз на піку активності (згідно з наявними даними), тобто через 4 години після третьої ін’єкції при підшкірному введенні препарату два рази на добу.
Необхідність проведення повторних аналізів анти-Ха активності для визначення рівня гепарину в крові, наприклад через кожні 2-3 дні, вирішується в індивідуальному порядку залежно від результатів попереднього аналізу. Також може бути необхідно відкоригувати дози НМГ.
Визначена анти-Ха активність змінюється залежно від окремого НМГ та окремого режиму дозування.
До відома: виходячи з наявних даних, середній показник (± стандартне відхилення), який спостерігався через 4 години після сьомої ін’єкції еноксапарину, що вводився у дозі 100 анти-Ха МО/кг/ін’єкцію 2 рази на добу, складав 1,20±0,17 анти-Ха МО/мл.
Цей середній показник спостерігався під час клінічних досліджень, у яких кількісне визначення анти-Ха активності проводилося хромогенним (амідолітичним) методом.
Контроль активованого часткового тромбопластинового часу (АЧТЧ). Деякі НМГ спричиняють помірне підвищення АЧТЧ. Оскільки клінічне значення цього ефекту не з’ясоване, то немає необхідності використовувати цей тест для моніторингу лікування.
Спінальна/епідуральна анестезія у хворих, які отримують профілактичне лікування НМГ. Як і у випадку з іншими антикоагулянтами, були зареєстровані поодинокі випадки спінальних гематом при застосуванні НМГ під час проведення спінальної/епідуральної анестезії, що спричиняли тривалий або постійний параліч.
Ризик розвитку спінальної гематоми вищий у випадку епідуральної анестезії, яка проводиться із застосуванням катетера, ніж у випадку спінальної анестезії.
Ризик виникнення таких поодиноких випадків може зростати при тривалому використанні епідуральних катетерів у післяопераційний період або у пацієнтів, які у минулому перенесли хірургічні втручання на хребті або мали деформацію хребта (наприклад анкілозуючий спондилоартрит).
Якщо у передопераційному періоді потрібне лікування НМГ (у хворих, які тривалий час знаходяться на постільному режимі, при травмі) та якщо користь від місцевої/регіональної спінальної анестезії ретельно зважена, то хворим, які отримали ін'єкцію НМГ у передопераційному періоді, можна проводити анестезію за умови, що між ін’єкцією гепарину та спінальною анестезією пройшло не менше 12 годин. Рекомендується проводити ретельне неврологічне спостереження через небезпеку виникнення спінальної гематоми.
Майже в усіх хворих через 6-8 годин після анестезії або після видалення катетера можна розпочинати профілактичне лікування НМГ при проведенні неврологічного спостереження.
Слід дотримуватись особливої обережності при застосуванні препарату одночасно з іншими лікарськими засобами, які впливають на гемостаз (особливо нестероїдними протизапальними засобами, аспірином).
Стани, що супроводжуються особливим ризиком. Спостереження за ходом лікування слід посилити у наступних випадках:
- печінкова недостатність;
- наявність в анамнезі виразки гастродуоденальної зони або інших органічних уражень, які зумовлюють кровотечі;
- судинне хоріоретинальне захворювання;
- післяопераційний період після хірургічного втручання на головному або спинному мозку;
- люмбальна пункція: слід враховувати ризик інтраспінальної кровотечі і, у разі можливості, відкладати її проведення на якнайдовший час;
- одночасне застосування з лікарськими засобами, що впливають на гемостаз (див. розділ «Взаємодія з іншими лікарськими засобами та інші види взаємодій»).
Процедури реваскуляризації коронарних артерій. Для обмеження ризику розвитку кровотечі у пацієнтів, яким проводиться ангіопластика коронарних артерій з метою лікування нестабільної стенокардії, інфаркту міокарда без зубця Q або гострого інфаркту міокарда з підйомом сегменту ST слід суворо дотримуватися рекомендованих проміжків часу між введеннями еноксапарину. Важливе значення має досягнення гемостазу у місці ін’єкції після проведення ангіопластики коронарних артерій. У випадку застосування спеціальних засобів закриття судини (гемостатичних пристроїв) слід негайно видалити провідник. У випадку здійснення ручної компресії провідник необхідно видалити через 6 годин після останнього підшкірного/внутрішньовенного введення еноксапарину. При продовженні лікування із застосуванням еноксапарину наступну ін’єкцію слід здійснювати не раніше, ніж через 6-8 годин після видалення провідника. Необхідно слідкувати за місцем пункції шкіри на наявність будь-якої ознаки кровотечі або гематоми.
Здатність впливати на швидкість реакції при керуванні автотранспортом або роботі з іншими механізмами
Прийом препарату не впливає на здатність керувати автотранспортним засобом та працювати з механізмами. Проте слід бути обережними з огляду на можливі побічні реакції (див. розділ «Побічні реакції»).
Взаємодія з іншими лікарськими засобами та інші види взаємодій
Лікарські засоби або терапевтичні класи можуть сприяти розвитку гіперкаліємії: солі калію, калійзберігаючі діуретики, інгібітори перетворювального ферменту, інгібітори ангіотензину ІІ, нестероїдні протизапальні препарати, гепарини (низькомолекулярний або нефракціонований гепарин), циклоспорин та такролімус, триметоприм.
Розвиток гіперкаліємії може залежати від пов’язаних з нею факторів ризику.
Ризик її виникнення зростає, якщо вище вказані лікарські засоби застосовуються одночасно.
Небажані комбінації.
Ацетилсаліцилова кислота у знеболювальних, жарознижувальних та протизапальних дозах (і за аналогією інші саліцилати). Збільшується ризик кровотечі (пригнічення функції тромбоцитів під дією саліцилатів та ураження слизової оболонки шлунково-кишкового тракту). Слід застосовувати жарознижувальні знеболювальні засоби, що не належать до саліцилатів (наприклад парацетамол).
НПЗП (системне застосування). Збільшується ризик кровотечі (пригнічення функції тромбоцитів під дією НПЗП та ураження слизової оболонки шлунково-кишкового тракту).
Якщо неможливо уникнути одночасного застосування, слід проводити ретельне клінічне спостереження.
Декстран 40 (парентеральне застосування). Підвищений ризик кровотечі (пригнічення декстраном 40 функції тромбоцитів).
Комбінації, що потребують вживання запобіжних заходів.
Пероральні антикоагулянти. Посилення антикоагулянтного ефекту. При заміні гепарину пероральним антикоагулянтом слід посилити клінічний нагляд.
Комбінації, які слід враховувати. Інгібітори агрегації тромбоцитів (інші ніж ацетилсаліцилова кислота у знеболювальних, жарознижувальних та протизапальних дозах; НПЗП): абсиксимаб, ацетилсаліцилова кислота в антиагрегантних дозах при кардіологічних та неврологічних показаннях, берапрост, клопідогрель, ептифібатид, ілопрост, тиклопідин, тирофібан. Збільшується ризик кровотечі.
Спосіб застосування та дози
Шлях введення – підшкірний (крім пацієнтів з інфарктом міокарда з елевацією сегмента ST, яким необхідне внутрішньовенне болюсне введення).
Рекомендований для застосування дорослим.
Препарат не слід вводити внутрішньом’язово.
1 мл розчину для ін’єкцій еквівалентний приблизно 10000 анти-Ха МО еноксапарину.
Техніка підшкірного введення.
Дозу еноксапарину, що буде вводитися, слід відкоригувати залежно від маси тіла пацієнта. Перед проведенням ін’єкції необхідно видалити зайвий об’єм препарату. Якщо зайвого об’єму немає, то перед проведенням ін’єкції не потрібно видаляти пухирці повітря зі шприца.
Еноксапарин слід вводити ін’єкційним шляхом у підшкірні тканини. Бажано, щоб під час ін’єкції пацієнт знаходився у положенні лежачи на спині. Місця введення препарату слід чергувати, проводячи ін’єкції то у ліву, то у праву передньолатеральну чи задньолатеральну ділянку черевної стінки.
Голку слід вводити на всю довжину у складку шкіри, зібрану між великим і вказівним пальцем, перпендикулярно до поверхні шкіри, а не під кутом до неї. Цю складку шкіри слід утримувати пальцями впродовж усієї ін’єкції.
Техніка внутрішньовенного (болюсного) введення/застосування багатодозового флакона препарату Клексан® 30 000 анти-Ха МО/3 мл для лікування гострого інфаркту міокарда з підйомом сегмента ST.
Лікування розпочинати з внутрішньовенної болюсної ін’єкції, після чого негайно проводити підшкірну ін'єкцію. Багатодозовий флакон слід застосовувати для того, щоб можна було набрати початкову дозу 3000 МО, тобто 0,3 мл, за допомогою градуйованого 1 мл інсулінового шприца.
Цю дозу еноксапарину вводити у трубку системи для внутрішньовенного введення розчинів. Не допускається змішування або одночасне введення препарату з іншими лікарськими засобами. Для видалення залишків інших лікарських засобів, а отже, і для попередження їх змішування з еноксапарином перед проведенням внутрішньовенного болюсного ведення еноксапарину та після нього крапельницю необхідно промити достатньою кількістю 0,9 % розчину натрію хлориду або розчину глюкози. Еноксапарин можна безпечно вводити у 0,9 % розчині натрію хлориду або у 5 % розчині глюкози.
В умовах стаціонару багатодозовий флакон можна застосовувати для:
- отримання дози 100 МО/кг для першої підшкірної ін'єкції, яку необхідно провести слідом за внутрішньовенною болюсною ін’єкцією, а також подальших доз 100 МО/кг, які необхідно вводити підшкірно кожні 12 годин;
- отримання дози 30 МО/кг для внутрішньовенного болюсного введення хворим, яким проводиться подальша коронарна ангіопластика.
Загальні рекомендації.
Упродовж усього періоду лікування слід регулярно контролювати кількість тромбоцитів, оскільки існує ризик виникнення гепариніндукованої тромбоцитопенії (ГІТ) (див. розділ «Особливості застосування»).
Лікування діагностованого тромбозу глибоких вен, який супроводжується або не супроводжується тромбоемболією легеневої артерії, при відсутності тяжких клінічних симптомів.
При будь-якій підозрі на тромбоз глибоких вен цей діагноз слід швидко підтвердити шляхом проведення відповідних обстежень.
Схема введення: вводять 2 ін’єкції на добу з інтервалом у 12 годин.
Доза: доза для однієї ін’єкції становить 100 анти-Ха МО/кг. Дозування НМГ для хворих з масою тіла понад 100 кг або менше 40 кг не вивчалось. У хворих з масою тіла понад 100 кг ефективність терапії НМГ може бути дещо нижчою, а у хворих з масою тіла менше 40 кг може існувати підвищений ризик кровотечі. Таким хворим слід перебувати під особливим клінічним спостереженням.
Тривалість лікування ТГВ (тромбозу глибоких вен): при лікуванні низькомолекулярним гепарином слід якомога раніше переходити на терапію пероральними антикоагулянтами, якщо не існує протипоказань для цього. Тривалість лікування НМГ не має перевищувати 10 днів, з урахуванням часу, необхідного для досягнення необхідного терапевтичного ефекту від перорального антикоагулянту, крім випадків, коли цього ефекту важко досягти. Отже, лікування пероральними антикоагулянтами слід розпочинати якомога раніше.
Лікування нестабільної стенокардії та гострого інфаркту міокарда без зубця Q. Еноксапарин призначають у дозі 100 анти-Ха МО/кг, яку слід вводити підшкірно 2 рази на добу через кожні 12 годин, у комбінації з ацетилсаліциловою кислотою (рекомендована доза – 75-325 мг внутрішньо після мінімальної навантажувальної дози 160 мг).
Рекомендована тривалість лікування становить 2-8 днів (до стабілізації клінічного стану хворого).
Лікування гострого інфаркту міокарда з підйомом сегмента ST у комбінації з тромболітичним засобом у хворих, у яких проводиться подальша коронарна ангіопластика, а також у хворих, яким ця процедура не проводиться. Початкову внутрішньовенну болюсну ін’єкцію проводити у дозі 3000 анти-Ха МО. Після чого підшкірно вводити 100 анти-Ха МО/кг протягом 15 хвилин, потім кожні 12 годин (для перших двох підшкірних ін’єкцій максимальна сумарна доза становить 10000 анти-Ха МО).
Першу дозу еноксапарину слід вводити у будь-який час за 15 хвилин до або через 30 хвилин після початку тромболітичної терапії (фібринспецифічної або ні).
Рекомендована тривалість лікування становить 8 днів або поки пацієнта не випишуть зі стаціонару, якщо госпіталізація триває менше 8 днів.
Супутня терапія: після появи симптомів слід якнайшвидше розпочинати прийом ацетилсаліцилової кислоти і продовжувати у дозі 75-325 мг на добу протягом не менше 30 днів, якщо не показано інше.
Хворі, яким проводиться коронарна ангіопластика:
- якщо з часу останнього підшкірного введення еноксапарину до роздування балона пройшло менше 8 годин, додаткове введення еноксапарину не потрібне;
- якщо з часу останнього підшкірного введення еноксапарину до роздування балона пройшло більше 8 годин, необхідно провести внутрішньовенну болюсну ін’єкцію 30 анти-Ха МО/кг еноксапарину. Для забезпечення точності об’ємів, що вводяться ін’єкційно, рекомендується розвести препарат до 300 МО/мл (тобто 0,3 мл еноксапарину, розведеного у 10 мл) (див. таблицю 1).
Таблиця 1
Об’єми, необхідні для ін’єкційного введення, коли розведення здійснюється для хворих, яким проводиться коронарна ангіопластика:
|
Вага, кг |
Необхідна доза, МО |
Об’єм, необхідний для ін’єкційного введення, при розведенні до 300 МО/мл (тобто 0,3 мл еноксапарину, розведені у 10 мл), мл |
|
45 |
1350 |
4,5 |
|
50 |
1500 |
5 |
|
55 |
1650 |
5,5 |
|
60 |
1800 |
6 |
|
65 |
1950 |
6,5 |
|
70 |
2100 |
7 |
|
75 |
2250 |
7,5 |
|
80 |
2400 |
8 |
|
85 |
2550 |
8,5 |
|
90 |
2700 |
9 |
|
95 |
2850 |
9,5 |
|
100 |
3000 |
10 |
Пацієнтам у віці 75 років і старше, які знаходяться на лікуванні з приводу гострого інфаркту міокарда з підйомом сегмента ST, початкову внутрішньовенну болюсну ін’єкцію не проводять. Кожні 12 годин їм слід підшкірно вводити дозу 75 анти-Ха МО/кг (тільки для перших двох ін’єкцій максимальна сумарна доза становить 7500 анти-Ха МО).
Інструкції з самостійного ведення препарату Клексан® у шприц-дозі із захисною системою голки
1. Вимийте руки і ділянку, у яку буде виконуватися ін'єкція препарату, водою з милом. Висушіть їх.
2. Впевніться у тому, що Ви бачите місце, у яке збираєтеся вводити препарат.
3. Оберіть ділянку у правій або лівій частині Вашого живота. Ця ділянка має бути віддалена (у напрямку до Ваших боків) від Вашого пупка щонайменше на 5 сантиметрів.
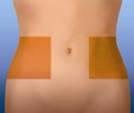
4. Змінюйте місце ін'єкції, виконуючи її поперемінно у праву і ліву сторони Вашого живота, в залежності від того, в яку сторону Ви робили ін'єкцію минулого разу. Очистіть місце ін'єкції тампоном зі спиртом.
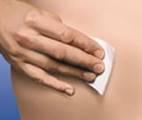
5. Обережно зніміть ковпачок з голки, приєднаної до шприца з препаратом Клексан®. Викиньте цей ковпачок. Шприц є попередньо наповненим і готовим до використання. НЕ натискайте на поршень до виконання ін'єкції щоб позбутися бульбашок повітря. Це може призвести до втрати лікарського засобу. Після того як Ви зняли ковпачок, не допускайте, щоб голка торкалася чого-небудь. Це необхідно для забезпечення того, що голка буде залишатися чистою (стерильною).
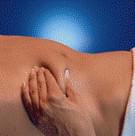
6. Тримайте шприц у руці так, як Ви тримаєте олівець при письмі, і іншою рукою злегка візьміть очищену ділянку Вашого живота вказівним і великим пальцями, щоб утворилася складка шкіри. Обов'язково утримуйте шкірну складку протягом всієї ін'єкції.

7. Тримайте шприц таким чином, щоб голка була спрямована донизу (вертикально від кутом 90°). Введіть голку у шкірну складку на повну довжину.
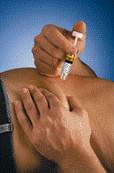
8. Натисніть поршень шприца пальцем. Обов'язково утримуйте шкірну складку протягом всієї ін'єкції.
9. Виведіть голку, витягуючи її прямо у зворотному напрямку. При цьому голка автоматично вкриється захисним чохлом. Тепер Ви можете відпустити складку шкіри. Одразу ж викиньте шприц у найближчий контейнер для гострих предметів.
Примітка: захисна система, яка призводить до утворення захисного чохла, може бути активована лише після випорожнення шприца натисканням поршня до кінця.
Для уникнення утворення синця не розтирайте місце ін'єкції після введення препарату.
Побічні реакції
Геморагічні прояви. Були зареєстровані випадки значних геморагічних ускладнень, деякі з них були фатальними. Нечастими побічними реакціями були внутрішньочерепні та ретроперитонеальні крововиливи. Також реєструвалися випадки геморагічних ускладнень (кровотечі), таких як гематома, екхімоз у місцях, відмінних від місця ін’єкції, гематома рани, гематурія, носова кровотеча та шлунково-кишкова кровотеча.
Вони головним чином пов’язані:
- із супутніми факторами ризику: наявність органічних уражень, що мають схильність до кровотечі, певні комбінації лікарських засобів (див. розділи «Протипоказання» та «Взаємодія з іншими лікарськими засобами та інші види взаємодій»), вік, наявність ниркової недостатності, низька маса тіла;
- з недотриманням терапевтичних рекомендацій, зокрема таких, що стосуються тривалості лікування та корекції дози відповідно до маси тіла (див. розділ «Особливості застосування»).
Зареєстровано нечасті випадки спінальної гематоми після введення низькомолекулярного гепарину під час спінальної анестезії, аналгезії або епідуральної анестезії.
Ці побічні явища спричиняли неврологічні ушкодження різного ступеня тяжкості, в тому числі тривалий та постійний параліч (див. розділ «Особливості застосування»).
Після підшкірної ін’єкції можливе утворення гематоми у місці введення препарату. Цей ризик підвищується при недотриманні рекомендованої техніки проведення ін'єкцій та при використанні невідповідного ін’єкційного матеріалу. У результаті запальної реакції можуть виникнути затвердіння, які зникають протягом кількох днів. Їх поява не потребує припинення лікування.
Спостерігалося виникнення тромбоцитопенії. Існує два її типи:
- тип І, тобто найбільш розповсюджені випадки, зазвичай помірного ступеня тяжкості (більше 100000/мм3), з’являються на ранніх етапах (до 5-го дня) і не потребують припинення лікування.
- тип ІІ, тобто нечасті випадки тяжкої імуноалергічної тромбоцитопенії (ГІТ). Частота виникнення досліджена недостатньо (див. розділ «Особливості застосування»).
Можливе безсимптомне та оборотне підвищення рівня тромбоцитів.
При застосуванні гепаринів були зареєстровані поодинокі випадки некрозу шкіри, переважно у місці ін’єкції. Їм може передувати поява пурпури або інфільтрованих та болісних еритематозних плям. У таких випадках слід негайно припинити терапію.
Виникали нечасті прояви системних алергічних реакцій (анафілактичні/анафілактоїдні реакції) або реакцій з боку шкіри (бульозні висипання), які в певних випадках могли призводити до припинення лікування.
Як і при застосуванні нефракціонованих гепаринів, не виключена можливість розвитку остеопорозу при подовженні тривалості лікування.
Тимчасове підвищення рівнів трансаміназ.
Зареєстровано кілька випадків гіперкаліємії.
Зареєстровані дуже рідкісні випадки васкуліту внаслідок підвищення чутливості шкіри.
Досить рідко виникала гіпереозинофілія, як ізольовано, так і на тлі шкірних реакцій, яка зникала після припинення лікування.
Передозування
Випадкове передозування при підшкірному введенні масивних доз низькомолекулярного гепарину може призвести до виникнення геморагічних ускладнень.
У випадку кровотечі для лікування деяких хворих можна застосовувати протаміну сульфат, враховуючи наступні фактори:
- ефективність протаміну набагато нижча, ніж ефективність, зареєстрована при передозуванні нефракціонованого гепарину;
- через побічні ефекти (зокрема анафілактичний шок) слід спочатку ретельно зважити співвідношення ризик/користь застосування протаміну сульфату.
Нейтралізацію здійснюють шляхом повільного внутрішньовенного введення протаміну (сульфату або гідрохлориду).
Необхідна доза протаміну залежить:
- від введеної дози гепарину (100 протигепаринових одиниць протаміну нейтралізують активність 100 анти-Ха МО низькомолекулярного гепарину), якщо з моменту введення еноксапарину натрію пройшло не більше 8 годин;
- від часу, що пройшов з моменту введення гепарину: можна провести інфузію 50 протигепаринових одиниць протаміну на 100 анти-Ха МО еноксапарину натрію, якщо з моменту введення еноксапарину натрію пройшло більше 8 годин або якщо потрібна інша доза протаміну;
- якщо з моменту ін’єкції еноксапарину натрію пройшло більше 12 годин, немає необхідності вводити протамін.
Ці рекомендації стосуються хворих з нормальною нирковою функцією, які отримують повторні дози.
Однак повністю нейтралізувати анти-Ха активність неможливо.
Більше того, нейтралізація може мати тимчасовий характер внаслідок особливостей фармакокінетики всмоктування низькомолекулярного гепарину, у результаті чого може виникнути необхідність розподілити загальну розраховану дозу протаміну на кілька ін’єкцій (2-4), які вводяться протягом 24 годин.
Після потрапляння низькомолекулярного гепарину до шлунка, навіть у великих кількостях, тяжкі ускладнення є малоймовірними (таких випадків зареєстровано не було) внаслідок незначного всмоктування лікарського засобу у шлунку та кишечнику.
Застосування у період вагітності або годування груддю
Вагітність. Наявних клінічних даних недостатньо для того, щоб виявити можливу здатність еноксапарину спричиняти вади розвитку або виявляти фетотоксичний вплив при його введенні у лікувальних дозах у період вагітності, тому як запобіжний захід застосовувати лікувальні дози еноксапарину у період вагітності не рекомендується.
У жодному разі не можна проводити спінальну або епідуральну анестезію хворим, які отримують лікування препаратами НМГ.
Період годування груддю. Оскільки гастроінтестинальна абсорбція у новонароджених є малоймовірною, жінкам, які годують груддю, лікування еноксапарином не протипоказане.
Умови зберігання
Термін придатності
3 роки.
Умови зберігання
Зберігати у недоступному для дітей місці. Зберігати при температурі не вище +25 °C. Не заморожувати.
Упаковка
№ 2: по 0,6 мл або 0,8 мл у шприц-дозі із захисною системою голки, по 2 шприц-дози у блістері, по 1 блістеру в картонній коробці.
Категорія відпуску
За рецептом.
Реєстраційні данні
Інструкція для: Клексан розчин д/ін., 10 000 анти-ха мо/мл по 0,8 мл (8000 анти-ха мо) у шпр.-доз. №2
Виробник: Санофі Вінтроп Індастріа для "Санофі-Авентіс Україна,ТОВ", Франція/Україна
Фарм. група: Антитромботичні засоби. Група гепарину. Еноксапарин.
Реєстрація: UA/7181/01/01 від 21.09.2012. Наказ №341 від 29.03.2017
МНН: Enoxaparin
Код АТХ:
(B) Лікарські засоби, що впливають на кровотворення та кров
(B01) Антикоагулянти
(B01A) Антитромботичні препарати
(B01AB) Група гепарину
(B01AB05) Еноксапарин
Всі варіанти товару:


Клексан р-н д/ін. 4000 анти-Ха МО/0,4мл шприц-доза №10
Форма випуску: Ін’єкції





Відгук про Клексан розчин д/ін., 10 000 анти-ха мо/мл по 0,8 мл (8000 анти-ха мо) у шпр.-доз. №2
Цей товар ще не має відгуків